O insulinooporności słyszy się coraz częściej w gabinetach lekarskich, a przede wszystkim dietetycznych. Przyczyny nie są w pełni poznane, ale najczęstszą w skali populacyjnej jest otyłość brzuszna. Na podstawie danych z GUS i NFZ, Najwyższa Izba Kontroli oszacowała, że w Polsce na otyłość choruje ok. 9 mln dorosłych osób! W skutek tak powszechnej choroby, jaką jest otyłość, pojawiają się kolejne, w tym także insulinooporność, która wydaje się plagą ostatnich czasów.
Jeżeli podejrzewasz u siebie insulinooporność lub już otrzymałeś diagnozę i zastanawiasz się, co możesz zrobić poza farmakoterapią, aby ustrzec się przez cukrzycą typu 2 i innymi chorobami metabolicznymi, zapoznaj się z poniższym artykułem.
Dziś krok po kroku wyjaśnię Ci, na czym polega insulinooporność, kiedy powinieneś ją u siebie podejrzewać, jak insulinooporność zdiagnozować oraz do jakich specjalistów udać się po poradę i ewentualną farmakoterapię. To dopiero początek, bo artykułów w tym temacie będzie więcej. Zaczynamy.
Glukoza-trzustka-insulina-glukagon. Poznaj podstawy działania mechanizmu regulującego glikemię.
Zacznę od tego, że glukoza jest niezbędnym materiałem energetycznym dla wszystkich komórek naszego ciała. Odpowiada za utrzymanie prawidłowej ciepłoty ciała, pracy organów wewnętrznych czy mięśni. Jest też jedynym i niezastąpionym źródłem „pożywienia” dla naszego mózgu i tkanki nerwowej. Potrzebną glukozę organizm uzyskuje z rozkładu zawartych w pożywieniu węglowodanów. Wszystko, co spożywamy wymaga trawienia na różnych szczeblach przewodu pokarmowego. I tak, węglowodany rozkładane są do wspomnianej już glukozy i w jelicie cienkim, przez jego ściany, przedostają się do krwi, a wraz z nią docierają do wszystkich komórek naszego ciała.
W przypadku niedostatecznej ilości węglowodanów w pożywieniu organizm też sobie radzi, gdyż syntetyzuje glukozę z białek (aminokwasów glukogennych) oraz częściowo z tłuszczu (z glicerolu z glicerydów) w procesie glukoneogenezy.
Wróćmy jednak do wchłaniania glukozy. Pierwszym efektem wchłaniania cukrów prostych jest wzrost stężenia glukozy we krwi a kolejny, to właściwe i skuteczne rozdysponowanie jej do miejsc docelowych. W insulinooporności najczęściej właśnie ten mechanizm niedomaga, ale o tym za chwilę.
Insulina – wydzielana przez trzustkę – jest potrzebna glukozie, bo bez jej udziału materiał energetyczny nie zostanie przekazany tam, gdzie trzeba.
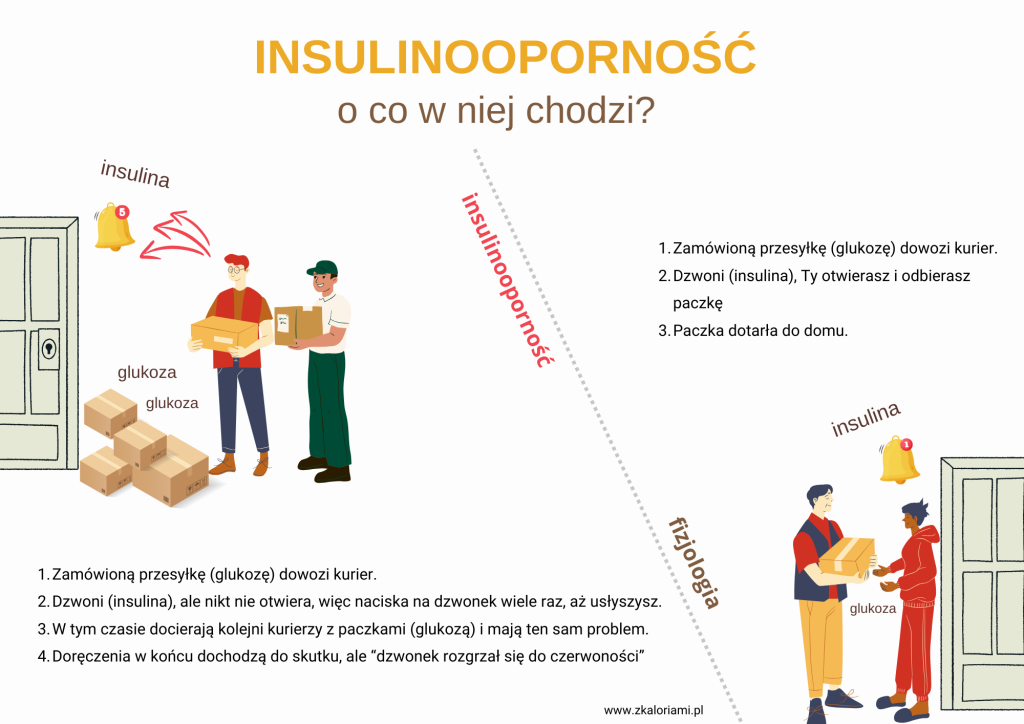
Wyobraź sobie, że zamówiłeś coś w sklepie on line, przesyłkę dowiezie kurier z firmy XY, dociera pod wskazany adres z paczką (to jest nasza glukoza), dzwoni (to jest nasza insulina), Ty otwierasz drzwi i odbierasz przesyłkę (paczka jest Twoja). Wszyscy są zadowoleni. Kurier skutecznie dostarczył przesyłkę, czytaj: insulina spełniła swoją funkcję i dostarczyła glukozę do komórki, Ty byłeś w domu i ją odebrałeś. Sukces.
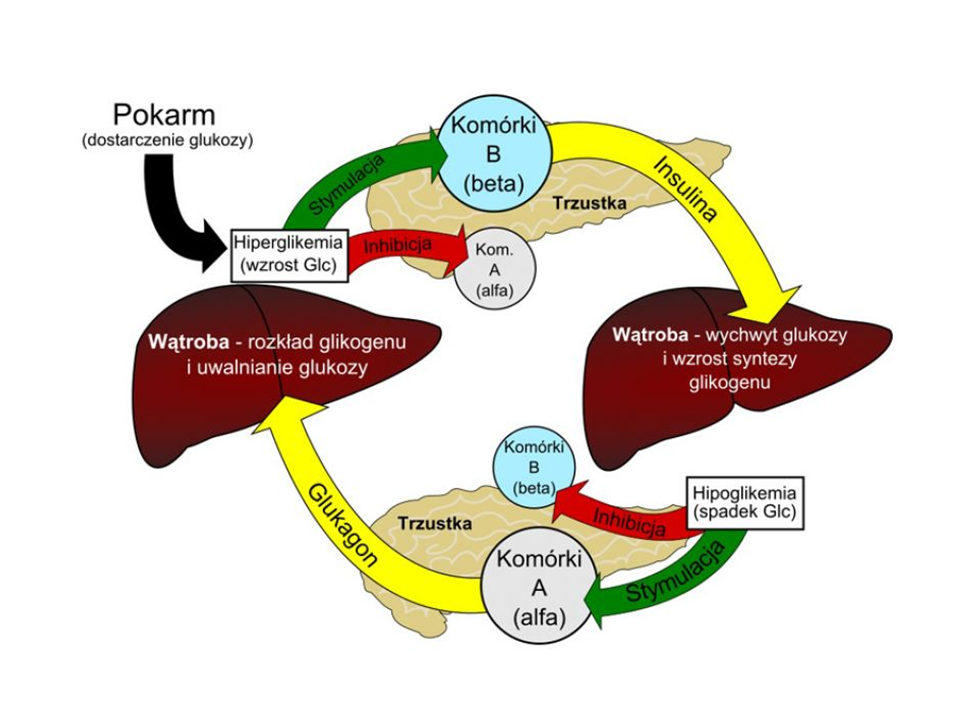
Zobacz, jak to fizjologicznie działa z udziałem hormonów:
- Po spożyciu pokarmu, strawieniu go i wchłonięciu glukozy do krwi następuje wzrost glikemii (cukier we krwi zwiększa się).
- Na skutek wzrostu glikemii następuje zahamowanie działania komórek alfa trzustki, które odpowiadają za produkcję glukagonu, a w tym samym czasie dochodzi do pobudzenia komórek beta trzustki, które zaczynają produkować insulinę
- Insulina ma za zadanie obniżyć glukozę we krwi, ale co bardzo ważne – insulina otwiera kanały, którymi glukoza wnika do komórek.
- Nadwyżka glukozy zostaje zmagazynowana głównie w wątrobie i mięśniach szkieletowych pod postacią glikogenu. Ten wielocukier jest materiałem zapasowym, z którego organizm korzysta zgodnie z potrzebami, między posiłkami.
- W momencie, kiedy między posiłkami poziom glukozy obniża się, do głosu dochodzi glukagon wydzielany przez komórki alfa trzustki, którego zadaniem jest „wyciągnąć” glukozę z wątroby. Proces rozkładu glikogenu wątrobowego nosi nazwę
Opisany szlak obrazuje poniższa grafika. W skrócie: wzrost glikemii stymuluje wydzielanie insuliny, spadek glikemii uruchamia przeciwstawny hormon czyli glukagon. Glikogen to Twoje konto oszczędnościowe, czyli cukier zapasowy.
Insulinooporność. O co w niej chodzi? Chcę zrozumieć.
Najprościej mówiąc, insulinooporność to stan obniżonej/upośledzonej wrażliwości tkanek na działanie insuliny, czyli hormonu odpowiedzialnego za obniżenie glukozy we krwi i zarazem rozdysponowanie jej do tkanek docelowych.
Nieprawidłowa wartość cukru we krwi, w zależności, od tego kiedy ją oznaczasz: na czczo, po posiłku czy „przygodną” (to oznaczenie glukozy we krwi o dowolnej porze dnia bez względu na czas jaki upłynął od ostatniego posiłku) jest szkodliwa. Uszkadza naczynia krwionośne, które doprowadzają krew do wszystkich narządów w naszym ciele. Dlatego u osób z „wysokimi cukrami”, z reguły na skutek nieuregulowanej cukrzycy, pojawiają się problemy ze wzrokiem, drętwienie kończyn, niewydolność nerek oraz zwiększa się ryzyko udaru mózgu czy zawału serca.
Wracając do stanu przed cukrzycą, czyli insulinooporności. Skoro jak pisałam wyżej, tkanki są mało wrażliwe na insulinę, to jak myślisz, co robi trzustka? Ano, pompuje insuliny więcej i więcej, aby sprostać zadaniu. W tym miejscu dochodzi do hiperinsulinemii, czyli nadmiaru insuliny we krwi.
Nadmiar insuliny sprawia, że receptory dla tego hormonu, przestają prawidłowo funkcjonować oraz zmniejsza się ich ilość. A im mniej receptorów dla insuliny, tym większe ryzyko cukrzycy typu 2 i tym samym, większa trudność z poradzeniem sobie z insulinoopornością.
Pamiętasz opisywaną przeze mnie sytuację działania insuliny na tkanki? Wówczas porównywałam to do sytuacji zamówionej paczki, kuriera i odbiorcy, czyli Ciebie. W momencie, kiedy jest insulinooporność, mamy problem z odbiorem paczki. Jest zamówiona, przyjeżdża kurier, dzwoni, ale nikt nie otwiera. Być może odbiorca nie słyszy? Dlatego kurier naciska wielokrotnie dzwonek (czytaj: wydziela się duuużo insuliny), aby oddać paczkę w pożądane ręce. I w końcu tak się dzieje, ale trwało to dużo dłużej, a i eksploatacja baterii w dzwonku była większa.
Oczywiście pojedyncza taka sytuacja nie jest groźna, ale kiedy powtarza się, w końcu w dzwonku rozładuje się bateria. Ty nie będziesz słyszeć dzwonka, a kolejni kurierzy będą zostawiać paczki pod drzwiami (glukoza zamiast trafić do tkanek, zostanie w krwiobiegu). A co Ci z paczki, która nie dotarła w Twoje ręce? Mam nadzieję, że podany przykład zobrazował, na czym polega problem insulinooporności i co właściwie w niej nie działa.
Pomimo że insulinooporność w Międzynarodowej Klasyfikacji Chorób ICD-10 nie ma swojego kodu, to nie oznacza, że sprawa nie jest poważna. Insulinooporność jest zaburzeniem metabolicznym, niejako czynnikiem spustowym, które prowadzi do innych chorób, w tym zespołu metabolicznego, niealkoholowej stłuszczeniowej choroby wątroby (NAFLD) pisałam o niej tutaj, miażdżycy i cukrzycy typu 2.
Dlatego nie lekceważ objawów ani diagnozy, bo insulinooporność to ostrzeżenie i czerwona lampka, która mówi Ci, abyś wziął się za siebie i swoje zdrowie, bo w przeciwnym razie za kilka lat choroby metaboliczne posypią się lawinowo.
Kiedy podejrzewać insulinooporność?
Proces powstawania insulinooporności jest powolny, ale systematyczny, szczególnie, jeżeli Twoje nawyki żywieniowe i ogólny styl życia przez lata są dalekie od prawidłowych. Jak już wspominałam na początku (najczęstszym) triggerem powstawania insulinooporności jest nadwaga i otyłość. Dlatego u wszystkich osób z nieprawidłową masą ciała rozważam insulinooporność, bo prawdopodobieństwo jest bardzo duże.
Natomiast jest też ogrom objawów, które zwiastują insulinooporność:
- Niezamierzony przyrost masy ciała potocznie nazywany „wzrostem wagi”;
- Średnie efekty odchudzania (mniej niż 0,5 kg/tydzień przy zastosowaniu diety redukcyjnej);
- Senność po posiłkach (szczególnie po posiłkach węglowodanowych, z naciskiem na mączne jak makarony, naleśniki, kopytka, wypieki itp.);
- Ciągła lub napadowa ochota na słodycze, bardzo trudna do okiełznania;
- Brak energii i potrzeba drzemek w ciągu dnia;
- Problemy z koncentracją, ale też pamięcią;
- Uczucie rozdrażnienia i podenerwowania;
- Rogowacenie ciemne, czyli ciemniejsze zabarwienie zgięć łokciowych, kolanowych, a także fałdek (lub przestrzeni pod fałdkami).
Jeżeli, czytając powyższe punkty, czułaś/eś, że są o Tobie to czas na wizytę u lekarza i diagnostykę laboratoryjną, gdyż same objawy to za mało, aby stwierdzić insulinooporność.
Gdzie szukać pomocy? Do lekarza, jakiej specjalizacji udać się?
Zacznij od internisty w placówce POZ. Jeżeli ten zlekceważy Twoje objawy lub wystawi skierowanie wyłącznie na oznaczenie glukozy na czczo, to poproś o skierowanie do diabetologa, ewentualnie endokrynologa. Nie będę owijać w bawełnę, oczekiwanie na wizytę u powyższych specjalistów jest długie. Dlatego radzę Ci wykonać badanie krzywej glukozowo-insulinowej na własną rękę, a następnie zgłosić się do lekarza specjalisty prywatnie.
Wyniki potrafi też zinterpretować dietetyk kliniczny, natomiast nie zaordynuje Ci leczenia farmakologicznego, a wsparcie żywieniowe, które jest tutaj mega ważne i/lub suplementację. O niej będę pisała w kolejnym wpisie, więc już po nim będziesz wiedzieć o wiele więcej, co warto włączyć do suplementacji.
Nigdy nie interpretuj wyników krzywej glukozowo-insulinowej samodzielnie, gdyż jest ogromne ryzyko błędu. Normy laboratoryjne, które drukowane są obok wyników, nie pozwalają prawidłowo ocenić stanu rzeczy i jest ryzyko, że uznasz – są ok.
Przykładowo, norma dla insuliny na czczo w zależności od laboratorium, zazwyczaj wynosi do 25 mU/ml. O zgrozo! Wynik już powyżej 10 mU/ml jest prawie pewnikiem, że mamy do czynienia w insulinoopornością, ale rzeczywistość norm laboratoryjnych nie wiadomo, z jakich względów, trzyma się wartości znacznie wyższych. Jak widzisz, o pomyłkę czy zlekceważenie problemu nie jest trudno.
Prawidłowa diagnostyka insulinooporności
Ze względu na łatwość wykonania, najbardziej powszechnym sposobem diagnozowania jest obliczenie wskaźnika HOMA-IR (Homeostatic Model Assessment of Insulin Resistance). Potrzebujemy do tego dwóch parametrów: poziomu glukozy na czczo i poziomu insuliny na czczo. W internecie znajdziesz też kalkulatory, które po podstawieniu wartości z wyników badań, wyliczą za ciebie wartość HOMA-IR. Insulinooporność stwierdzamy, jeśli wynik HOMA-IR wynosi 2,5 i więcej.
Jest to badanie najprostsze, zajmuje mało czasu a z dwóch parametrów jesteśmy w stanie ocenić, czy wynik jest ok, czy jednak jest coś na rzeczy.
Nie zawsze jednak insulinooporność możemy potwierdzić tym badaniem. Dlatego, jeżeli wynik okaże się prawidłowy, a Ty ewidentnie masz objawy, to warto wykonać badanie rozszerzone, czyli test obciążenia glukozą i oznaczenie krzywej glukozy i insuliny.
Wynik świadczący o insulinooporności pomoże lekarzowi zaordynować najlepsze rozwiązanie farmakologiczne, a dietetykowi klinicznemu lepiej dopasować plan żywieniowy. Taka krzywa pokazuje czarno na białym, co się dzieje z glukozą i insuliną po spożyciu posiłku. Schemat oczywiście jest trochę przerysowany, bo zazwyczaj Twoje posiłki nie wyglądają jak roztwór glukozy do wypicia – mam nadzieję? – ale daje to fajny obraz sytuacji. Mi osobiście taki wynik pomaga rozplanować odstępy czasowe między posiłkami. Jak już mam pełen obraz stanu rzeczy, to mogę rozważyć kwestię niskowęglowodanowych śniadań, które zazwyczaj proponuję osobom mającym szczególnie wysokie stężenie insuliny na czczo oraz hiperinsulinemię poposiłkową.
Jak wygląda test obciążenia glukozą?
Test obciążenia glukozą, w celu wyznaczenia krzywej glukozowej i insulinowej jest czasochłonny i trzeba zarezerwować sobie około 2,5 h na jego pełne wykonanie.
Na badanie należy przyjść na czczo – od ostatniego posiłku powinno minąć co najmniej 8 godzin! Zabieramy ze sobą opakowanie 75 g glukozy (do kupienia w aptece), choć coraz częściej glukoza jest dostępna w laboratorium, trzeba dopytać.
W laboratorium, na czczo pobierana jest krew, następnie należy wypić w ciągu 5 minut roztwór glukozy. Ostrzegam, napój jest wyjątkowo słodki, nawet dla smakoszy słodyczy, ale da się go wypić.
Po wypiciu roztworu glukozy, przez kolejne 2 godziny, czekamy w poczekalni. Co bardzo ważne, nie spacerujemy, gdyż zaburzy to wyniki i badanie nie będzie miarodajne. Nie można spożywać w tym czasie żadnych przekąsek, dobrze jest też ograniczyć spożycie płynów, nawet wody. Niestety, musisz się przygotować na jeszcze dwa pobrania krwi, po 60 i 120 minutach od wypicia glukozy.
Ze wszystkich pobranych próbek krwi (w sumie będzie ich trzy) oznaczany jest poziom glukozy i insuliny we krwi. Wyniki wyznaczają krzywą glukozową i krzywą insulinową.
Interpretacja wyników testu obciążenia glukozą
Jak już wspominałam wcześniej, wynik powinien zinterpretować lekarz lub dietetyk kliniczny. Trzeba go połączyć z wywiadem i ewentualnie chorobami towarzyszącymi, bo de facto leczymy pacjenta, a nie wyniki. Natomiast świadomy pacjent powinien znać oficjalne normy glikemii zalecane przez Polskie Towarzystwo Diabetologiczne. Dlatego podaję Ci je poniżej.
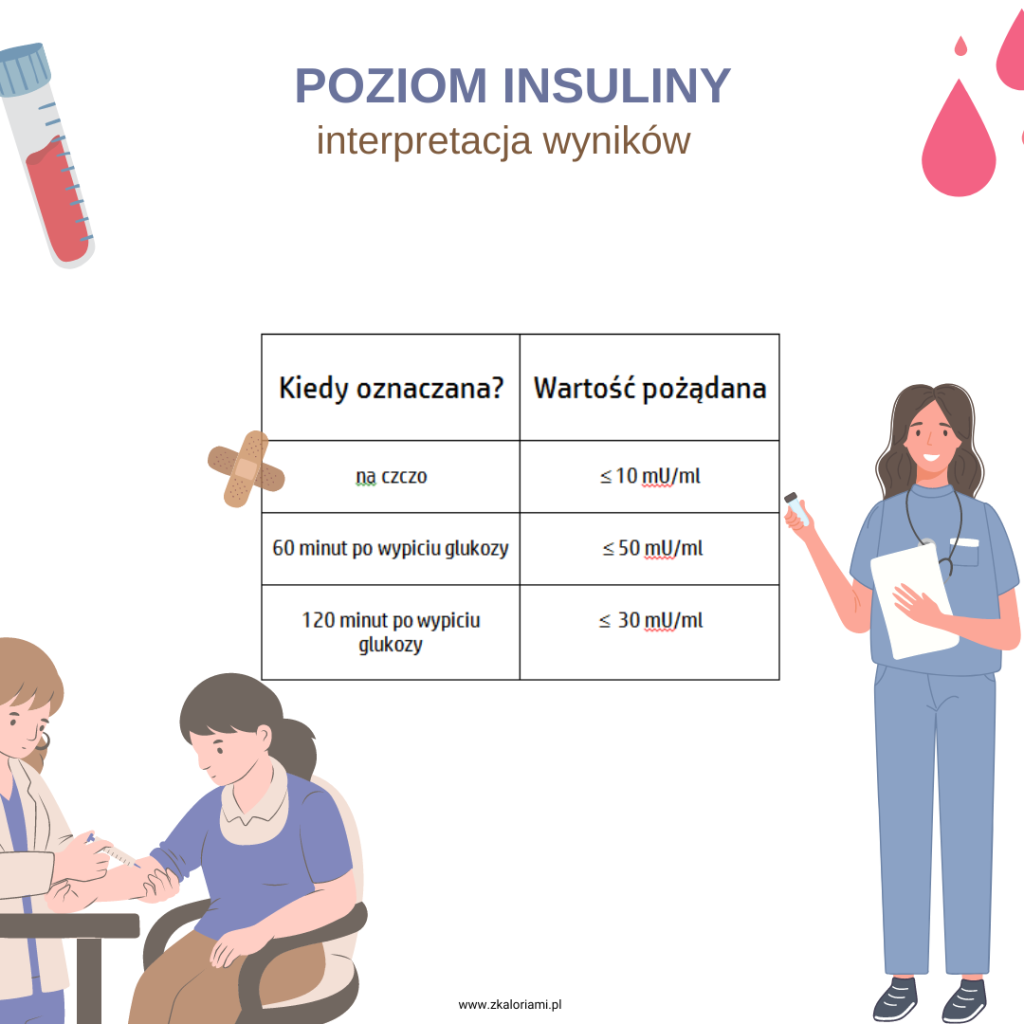
Poza glukozą, w wynikach otrzymasz także insulinę. Z nią jest trochę trudniej, jeżeli chodzi o normy, bo zawsze analizujemy insulinę wraz z glukozą. W swojej praktyce (ale też wielu lekarzy specjalizujących się w insulinooporności) przyjmuję, że na czczo insulina powinna być jednocyfrowa czyli wartość poniżej 10 mU/ml (ewentualnie max. 10 mU/ml) zazwyczaj jest ok. Z glukozy i insuliny na czczo możemy wyliczyć wskaźnik HOMA-IR, który przypominam nie powinien przekraczać 2,5.
Co z resztą pomiarów insuliny? Sprawa jest bardzo indywidualna. Spotkałam się ze stwierdzeniem lekarzy, że poziom insuliny w pierwszej godzinie badania nie powinien wzrosnąć więcej niż 3-5 krotnie w stosunku do poziomu na czczo. Natomiast Amerykańskie dane podają, że poziom insuliny godzinę po spożyciu glukozy powinien wynosić do 50 mU/ml (co właściwie potwierdza wcześniejsze stwierdzenie), natomiast w drugiej godzinie do 30 mU/ml. Nie ma natomiast wątpliwości, że poziom insuliny powinien spadać z pierwszej godziny na drugą. A u pacjentów z insulinoopornością bardzo często spotykam się z sytuacją, że jak insulina wystrzeli do góry po wypiciu roztworu glukozy, to tak „trzyma” i nie zamierza opadać, co diagnozujemy jako hiperinsulinemię wraz z insulinoopornością.
Prawidłowe wartości insuliny podsumowałam Ci w tabeli, choć jak wspominałam, nie trzymamy się ich sztywno, tylko interpretujemy wraz z glukozą.
Bądź dobrej myśli!
Jeżeli dokładnie przeczytałeś artykuł, to co nieco już wiesz o insulinooporności. Wiele jednak ważnych informacji jeszcze przed Tobą. Pracuję już nad drugą i trzecią częścią artykułu o insulinooporności.
Z kolejnego artykułu dowiesz się o tym, jak jeść, aby zahamować postęp tego zaburzenia, odpowiem na pytania, które na pewno chodzą po Twoje głowie, bo ja słyszę je codziennie w gabinecie. Czy mogę używać miodu, zjeść banana, a co z gotowaną marchewką itp.? Generalnie, rozprawię się z wieloma wątpliwościami żywieniowymi. Pokażę Ci, jak przemodelować swój styl życia, aby powstrzymać postęp insulinooporności, „wyczerpanie się” trzustki i pojawienie cukrzycy typu 2. Choć przypominam, że nie „tylko” cukrzyca typu 2 jest konsekwencją insulinooporności, a znacznie więcej chorób metabolicznych.
W następnym artykule omówię suplementację, w tym probiotykoterapię. Tak, dobrze czytasz, probiotyki mają ogromne zastosowanie w wielu chorobach metabolicznych, w tym także w insulinooporności. Dobrze dobrana suplementacja kilkoma składnikami oraz celowane szczepy probiotyczne mogą zintensyfikować leczenie i obniżyć np. wskaźnik HOMA-IR. Tylko trzeba wiedzieć po jakie probiotyki sięgnąć.
ARTYKUŁ POWSTAŁ WE WSPÓŁPRACY Z MARKĄ SANPROBI
Bibliografia:
- Musiałowska D.: Insulinooporność: zdrowa dieta i zdrowe życie. Wydawnictwo JK, 2017. ISBN : 9788372296863
- Matulewicz N., Karczewska-Kupczewska M.: Insulinooporność a przewlekła reakcja zapalna. Postepy Hig Med Dosw, 2016, 70, 1245-1257
- Grzesiuk W. i wsp.: Insulinooporność w endokrynopatiach. Endokrynologia, Otyłość i Zaburzenia Przemiany Materii 2008, 5, 1, 38–44
- Freeman AM, Acevedo LA, Pennings N. Insulin Resistance. 2023 Aug 17. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2024 Jan