Sezon infekcyjny w pełni. Zewsząd słyszymy, że ktoś jest chory, ma kaszel, katar czy boli go gardło. Drzwi gabinetów pediatrów i internistów nie zamykają się, w aptekach kolejki coraz większe. Sama ostatnio, będąc w aptece po mój ulubiony dermokosmetyk, widziałam, jak ludzie kupowali leki przeciwgorączkowe, syropy i nierzadko antybiotyk oraz „osłonkę”. Dziś trochę więcej o tym ostatnim, bo włos mi się jeży na głowie, kiedy słyszę, że pacjent kupuje pierwszy lepszy probiotyk, bo lekarz nie wskazał konkretnego szczepu, który powinien zastosować lub rezygnuje z probiotyku zupełnie.
Antybiotyk leczy infekcje bakteryjne, ale niszczy też Twoją mikrobiotę
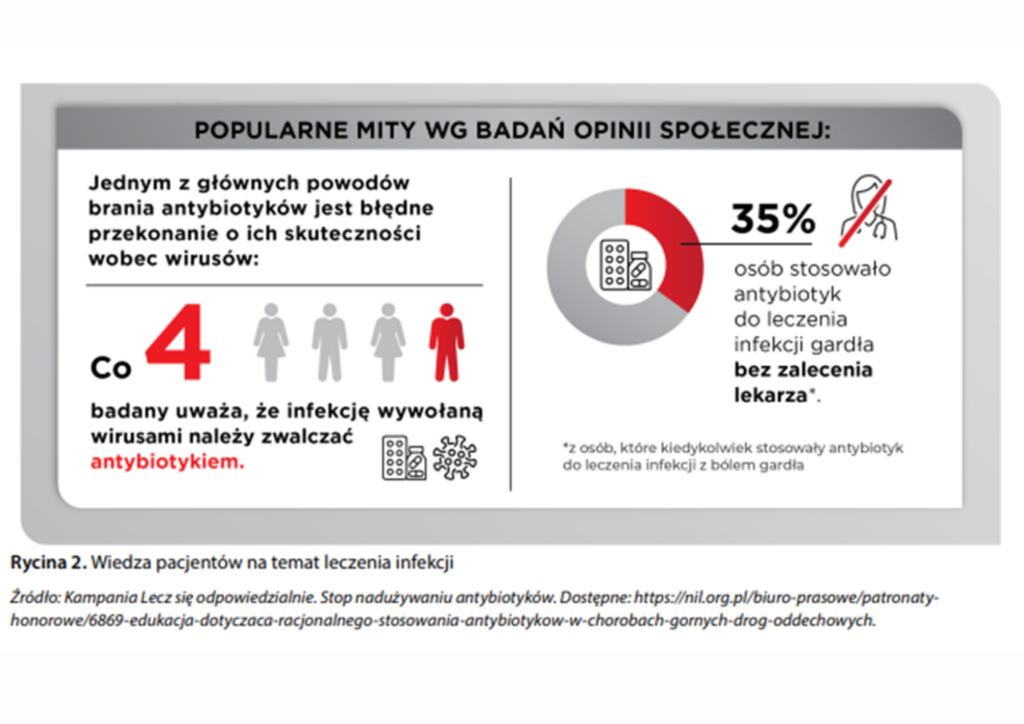
Zacznę od tego, że w 90–95% infekcje górnych dróg oddechowych wywołują wirusy! Tak, tak, wirusy, dlatego wbrew pozorom w okresie jesienno-zimowym nie powinno być boomu na antybiotyki. Większość z nas, jeżeli zachoruje, powinna uzbroić się w cierpliwość, zbijać gorączkę, jeżeli ta przekracza 39 st. C i stosować stare, domowe sposoby na radzenie sobie z infekcjami wirusowymi. Tymczasem nadal wielu z nas, udając się na wizytę do lekarza pierwszego kontaktu, oczekuje konkretnego leczenia, czyli antybiotyku. Niestety to droga w złą stronę! Fantastyczną kampanię społeczno-edukacyjną ”Lecz się odpowiedzialnie” prowadzi firma Reckitt, która w obrazowy sposób pokazuje, że antybiotyk w infekcji wirusowej na nic się zdaje. Dodatkowo kampania zwraca uwagę na fakt, że 9 na 10 infekcji gardła powodują wirusy! Poniżej jedna z ich grafik.
ANTYBIOTYK DZIAŁA NA BAKTERIE, NIE NA WIRUSY, KTÓRE W RZECZYWISTOŚCI SĄ NAJCZĘSTSZĄ PRZYCZYNĄ INFEKCJI GÓRNYCH DRÓG ODDECHOWYCH.
Bezdyskusyjnie, odkrycie antybiotyku przez Fleminga było znamienne, gdyż umożliwiło zwalczanie wielu chorób zakaźnych, które w przeszłości dziesiątkowały ludzkość. Jednak dziś mierzymy się z równie niebezpieczną sytuacją, jaką jest antybiotykooporność, którą niejako fundujemy sobie na własne życzenie poprzez nadużywanie antybiotyków.
Antybiotykooporność to inaczej oporność bakterii na działanie antybiotyku. Jest to sytuacja, kiedy leczenie antybiotykiem nie daje efektów, czyli wracamy prawie 100 lat wstecz, kiedy nie mieliśmy narzędzi do walki z patogenami. Teraz je mamy, ale nadużywamy, a one przestają spełniać swoją funkcję.
Wg danych z 2022 roku, Polska znajduje się w pierwszej dziesiątce krajów OECD, w których przyjmuje się najwięcej antybiotyków. Średnia dla krajów OECD to 17 dawek antybiotyków na 1 tys. mieszkańców na dzień. W Polsce to 22 dawki! Daje nam to 7. miejsce w tym zestawieniu. Niechlubnie wysoko.
Dlaczego tak się dzieje? Może to wynikać z faktu, że my pacjenci mamy mylne wyobrażenie co do leczenia. Często nawet upominamy się o antybiotyk. W 2022 roku IPSOS przeprowadził badania opinii społecznej na temat naszej wiedzy dot. leczenia infekcji. Czarno na białym widać, że wielu z nas jest w błędzie! Co 4. badany uważa, że infekcję wywołaną wirusami należy zwalczać antybiotykiem. Oczywiście, to do lekarza należy decyzja o wprowadzeniu antybiotyku, bo sami (bez recepty) go sobie nie kupimy. Natomiast, według szacunków 50-60% wizyt infekcyjnych w POZ w Polsce kończy się przepisaniem antybiotyku. I tu rodzą się obawy, że lekarze niewłaściwie je ordynują. Temat jest poważny i na pewno wymaga zmian systemowych, chociażby narzędzi w rękach lekarzy POZ, które pozwolą rozróżnić infekcję wirusową od bakteryjnej.
Absolutnie nie chcę, aby zostało odebrane to jako atak na lekarzy i pacjentów. Niewątpliwie są sytuacje, kiedy antybiotyk jest niezbędny. I tu nie ma dyskusji.
Trzeba natomiast mieć świadomość, że antybiotyki (nawet stosowane zgodnie ze sztuką) pozostawiają po sobie spustoszenie w mikrobiocie jelitowej. Niszcząc bakterie patogenne, równocześnie zubażają naszą „przyjazną” mikrobiotę, prowadząc do dysbiozy. Oczywiście, liczymy się z tymi konsekwencjami „w imię” unicestwienia bakterii patogennej, ale na szczęście mamy metody, aby niepożądane skutki antybiotykoterapii mocno ograniczyć. Tylko trzeba wiedzieć, jak z nich korzystać. Czytaj dalej, a gwarantuję Ci, że dowiesz się wielu ciekawych rzeczy, o których nie każdy lekarz Ci powie.
Najczęstsze powikłania poantybiotykowe
Jak wspomniałam wcześniej, antybiotyk lecząc nas, równolegle wyrządza pewne szkody w mikrobiocie jelitowej, która będąc później w nierównowadze, płata nam figle, co odbija się na naszym zdrowiu. Najczęstszym powikłaniem poantybiotykowym jest biegunka. Może mieć ona różny stopień nasilenia. Bywa, że u pacjenta pojawiają się pojedyncze luźne stolce, u innych objawy są silniejsze i bardziej uciążliwe, pojawiają się bóle jelit, wzdęcia, mdłości czy wymioty. Natomiast u części pacjentów dochodzi do skolonizowania jelit beztlenową bakterią Gram-dodatnią Clostridioides difficile (wcześniej Clostridium difficile), która będąc w nadmiernym rozroście wywołuje uszkodzenie jelita grubego.
Charakterystyczna dla biegunki wywołanej C. difficile jest duża liczba wodnistych wypróżnień (nawet do trzydziestu na dobę!!). Dodatkowo pojawia się ból brzucha, nierzadko również gorączka. Przebieg zakażenia bywa cięższy u dzieci, osób starszych, z obniżoną odpornością lub w trakcie chemioterapii, ale niewątpliwie jest uciążliwa dla każdego.
Co ciekawe, każdy z nas może być nosicielem C. difficile. Szacuje się, że bakteria ta naturalnie bytuje w jelicie grubym u około 70% niemowląt oraz u około 3% osób dorosłych. Możemy się nią także zarazić podczas pobytu w szpitalu czy przychodni, jeżeli nie zadbamy należycie o higienę rąk. Bakteria ta nie wywołuje jednak żadnych dolegliwości, o ile utrzymana jest równowaga mikrobioty jelitowej. Dlatego w stanie zdrowia, kiedy nasza komensalna mikrobiota jest silna, to C. difficile nam nie zagraża.
Jednakże w sytuacji, kiedy z różnych przyczyn musieliśmy poddać się antybiotykoterapii a może nawet nie jednej… to ryzyko, że C. difficile dojdzie do głosu, a nasza obronna mikrobiota jej nie powstrzyma, jest bardzo duże. Bakterie C. difficile produkują toksyny – toksynę A i toksynę B, które uszkadzają komórki ściany jelita, powodując stan zapalny i właśnie biegunkę.
Z reguły dolegliwości mijają po około tygodniu, ale część pacjentów miewa nawroty objawów, a są i tacy, u których potrzebna jest operacja usunięcia uszkodzonego odcinka jelita. To naprawdę nie przelewki!
NIE KAŻDA BIEGUNKA W TRAKCIE ANTYBIOTYKOTERAPII CZY PO JEJ ZAKOŃCZENIU OZNACZA ZAKAŻENIE Clostridioides difficile!
Nawet, jeżeli nie przydarzy nam się biegunka po kuracji antybiotykiem, to z niemal 100% prawdopodobieństwem doszło do uszczerbku ilościowego i jakościowego w naszej mikrobiocie, czyli mamy dysbiozę. Nie ma praktyki oceniania jej nasilenia laboratoryjnie, ale znając mechanizm działania antybiotyków, taki stan jest nieunikniony. Jeżeli zawczasu nie zadbaliśmy o ochronę lub późniejszą regenerację mikrobioty, to za jakiś czas możemy mieć np. problem z jelitem nadwrażliwym. Ponadto, stan mikrobioty przekłada się na odporność, więc nie trudno wpaść w błędne koło infekcji, jednej za drugą. Znasz to?
Właśnie, są osoby (często nawet dorosłe), które po jednej antybiotykoterapii nagle wpadają w wir infekcji…. To może być skutek osłabionej odporności śluzówkowej, mającej swoje źródło w jelitach, które nie zostały właściwie zaopiekowane.
OSOBY ZBYT POCHOPNIE (BEZPODSTAWNIE) SIĘGAJĄCE PO ANTYBIOTYKI NIEJAKO NA ŻYCZENIE OSŁABIAJĄ SWOJĄ ODPORNOŚĆ!
Tutaj też warto wspomnieć, że konsekwencje antybiotykoterapii bez odpowiedniej osłony probiotykiem, mogą być oddalone od jelit. Zdrowie w jelitach się zaczyna i jeżeli tam nie mamy porządku i właściwej homeostazy, wówczas może odbić się to na stanie naszej skóry, zdrowiu wątroby (pisałam o tym tutaj) a nawet zdrowiu psychicznym. Jak widzisz, powikłania antybiotykoterapii to nie „tylko” problemy jelitowe.
Jaki probiotyk wybrać w trakcie antybiotykoterapii?
Tu dochodzimy do niezwykle ważnego aspektu. Probiotyk przyjmowany podczas antybiotykoterapii ma za zadanie ochronić nasze jelita przed dewastacją i zapobiec biegunce poantybiotykowej, która bywa najczęstszym „efektem ubocznym” takiego leczenia.
Zadanie jest poważne, dlatego też szczepy bakterii probiotycznych muszą być dobrze dobrane. Probiotyk, który przyjmujesz podczas antybiotykoterapii, musi mieć udowodnione działanie zapobiegające biegunce poantybiotykowej. Jeżeli dany szczep probiotyczny nie ma takich „zasług”, to nie spełni swojej funkcji.
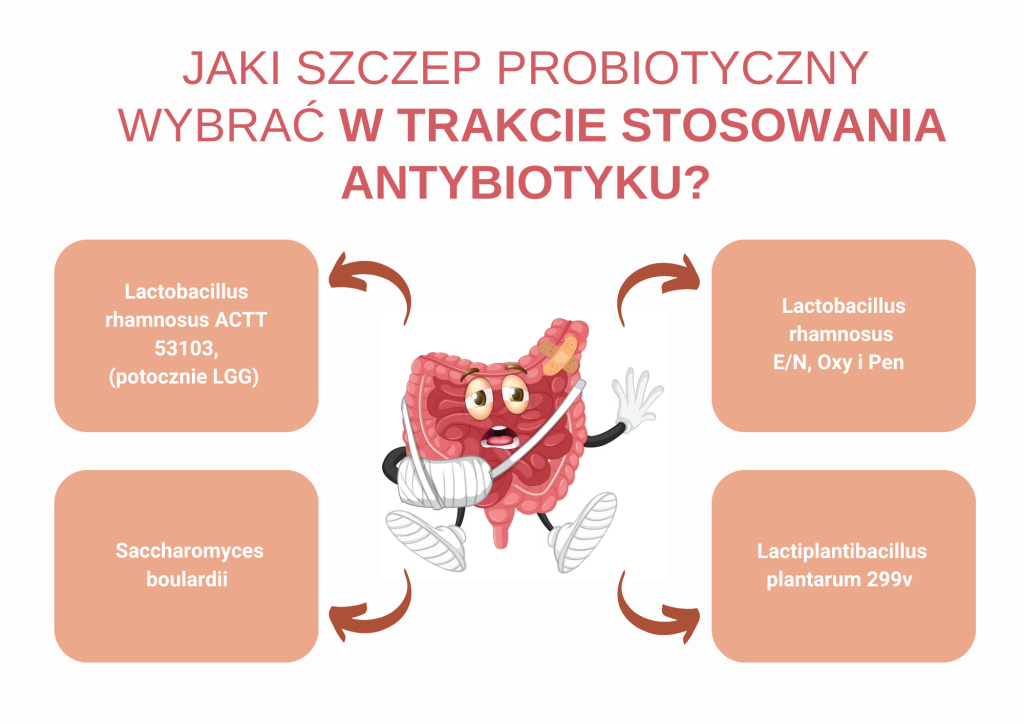
Do rzeczy. Poniżej wymienię Ci kilka (tylko potwierdzonych naukowo) szczepów probiotycznych, które powinieneś przyjmować, jeżeli jesteś poddawany antybiotykoterapii.
Szczepy probiotyczne rekomendowane w trakcie antybiotykoterapii:
- Lactobacillus rhamnosus ACTT 53103, (potocznie LGG) np. Dicoflor
- Saccharomyces boulardii (to nie bakteria, a drożdżak) – np. Enterol
- Lactobacillus rhamnosus E/N, Oxy i Pen Lakcid Forte
- Lactiplantibacillus plantarum 299v (inaczej Lactobacillus plantarum 299v) Sanprobi IBS w kapsułkach oraz Sanprobi IBS krople.
Jak widzisz są to pojedyncze szczepy, żadne preparaty „multi”, wieloszczepowe, bo duża ilość różnych szczepów wcale nie oznacza, że preparat jest lepszy. A często tak są przedstawiane konsumentom.
DZIAŁANIE PROBIOTYKÓW JEST SZCZEPOZALEŻNE, CO OZNACZA, ŻE POMOGĄ TYLKO WTEDY, JAK DOBRZE JE ZAADRESUJEMY.
W trakcie antybiotykoterapii adresujemy „niwelowanie biegunki” i właśnie te szczepy (między innymi) takie działanie wykonują. Piszę „między innymi”, bo prawdziwą gwiazdą wśród nich jest L. plantarum 299v, który potrafi dużo więcej, ale o tym innym razem.
Skoro już wiesz, jaki szczep wybrać, to teraz odwieczne pytanie, w którym momencie dnia brać probiotyk? I tu może Cię zaskoczę, ale w przypadku podanych powyżej szczepów nie ma znaczenia, czy przyjmiesz wybrany z nich przed łyknięciem antybiotyku czy zaraz po. Wszystkie wymienione szczepy są oporne na działanie antybiotyków, enzymów trawiennych i kwasu żołądkowego, dlatego nie zważaj na żadne odstępy od przyjmowania antybiotyku. To bardzo wygodne, ale niewątpliwie w tym aspekcie narosło bardzo dużo mitów.
Jak odbudować mikrobiotę po antybiotyku?
Być może zastanawiasz się, po co masz odbudowywać mikrobiotę jelitową, skoro w trakcie antybiotyku zastosowałaś te dobre, celowane probiotyki. Tak naprawdę etap podawania probiotyku w trakcie antybiotykoterapii ma działanie stricte ochronne przed biegunką, natomiast te pojedyncze szczepy nie mają takiej mocy, aby uchować cały Twój mikrobiom bez szwanku. To z tego powodu najlepiej byłoby po zakończonej antybiotykoterapii zatroszczyć się o jelita zszargane antybiotykiem i doprowadzić je do eubiozy, czyli równowagi. Pamiętasz, pisałam wcześniej, że antybiotyk doprowadza do dysbiozy? Teraz chcemy to jak najlepiej naprawiać. Dlaczego?
Twoja „dobra” mikrobiota została zdziesiątkowana, a to stwarza idealne warunki, aby do głosu dochodziły bakterie patogenne, więc bez należytego odrestaurowania środowiska jelitowego jest ogromna szansa, że zaraz znowu złapiesz jakąś infekcję czy to górnych dróg oddechowych, czy coś na wzór „jelitówki”. Poza tym dysbioza jelitowa stwarza ryzyko rozszczelnienia bariery jelitowej, co przekłada się na miejscowe, a później uogólnione stany zapalne. A to ciągnie za sobą kolejne problemy zdrowotne, np. chorujesz na Hashimoto i do tej pory wszystko było pod kontrolą, ale po antybiotykoterapii nagle TSH i przeciwciała poszybowały w górę, a ty masz wszystkie objawy niedoczynności tarczycy. Może to być konsekwencja niezaopiekowania się jelitami, pojawienia się stanu zapalnego, który uruchomił kaskadę zdarzeń i uaktywnił na nowo chorobę z autoagresji. To jeden z przypadków, z którymi spotykam się w gabinecie. Dlatego lepiej zapobiegać, niż leczyć ;)
Jednak do rzeczy. Czym regenerować mikrobiotę jelitową po zakończonej już antybiotykoterapii. Podam Ci 3 preparaty, które moim zdaniem są niezbędne.
1.Probiotyk wieloszczepowy, ale przebadany klinicznie, z dobrze opisanymi szczepami. Jednym słowem – taki, który ma prawo działać, bo są na to papiery! Doskonale sprawdzą się tutaj Sanprobi Barrier czy Sanprobi Super Formula (ten jest synbiotykiem, bo poza szczepami bakterii zawiera też prebiotyki – fruktooligosacharydy i inulinę). Na etykietach preparatów probiotycznych często znajdziemy informację, aby stosować je przez 14 dni, ale z badań klinicznych wiemy, że zdecydowanie lepiej, aby taka suplementacja trwała około 3 miesięce. Po prostu mamy większą pewność, że bakterie spełnią swoją funkcję i zdopingują naszą mikrobiotę do wzrostu. Dzięki czemu, po odstawieniu preparatu probiotycznego, nadal będziemy czerpać korzyści.
2.Colostrum bovinum czyli inaczej siara. To substancja naturalnie produkowana przez gruczoły mleczne ssaków. Najczęściej w formie suplementu dostaniemy colostrum bydlęce. Zawiera masę składników bioaktywnych, mineralnych i witamin, doskonale współpracuje z probiotykami, gdyż wykazuje działanie prebiotyczne. To takie połączenie idealne, gdyż składniki colostrum „dokarmiają” bakterie probiotyczne, więc te mają łatwiej, aby zasiedlić się w jelitach. Podobnie jak probiotyki, działa „uszczelniająco” na barierę jelitową (wykazano to działanie u sportowców), zatem działanie jest synergistyczne. Na pytanie jak długo przyjmować? Odpowiem – to zależy od ogólnego stanu zdrowia pacjenta. Natomiast, jeżeli myślimy o regeneracji mikrobioty jelitowej, połączonej jeszcze z innymi wymienionymi preparatami, to najrozsądniej byłoby suplementację w ilości 500 mg colostrum na dobę kontynuować przez 4-6 tygodni. Niezwykle ważna jest jakość colostrum, które suplementujemy. Powinno być pobierane krótko po ocieleniu się krowy i liofilizowane, aby wysoka temperatura nie zniszczyła cennych składników białkowych.
3.Maślan sodu to jeden z krótkołańcuchowych kwasów tłuszczowych, który jest fizjologicznie produkowany przez naszą mikrobiotę jelitową. Regeneruje on i odżywia nabłonek jelita, co poprawia jego funkcjonalność. Maślan działa również stymulująco na wzrost saprofitycznej flory bakteryjnej i równolegle hamuje rozrost patogenów bytujących w jelitach. Niestety, jeżeli mikrobiota jest w stanie dysbiozy (po antybiotyku), to nie produkuje tyle maślanu, co trzeba, dlatego nim wyprowadzimy ją na prostą, warto wesprzeć się maślanem z zewnątrz, czyli suplementacją. Najlepiej wybrać otoczkowany maślan sodu, czyli kapsułki przygotowane w taki sposób, aby ich wnętrze mogło dotrzeć do jelita i tam dopiero działać. Sprawdzajcie skład, aby nie było w nim żadnych dziwnych dodatków typu olej palmowy czy dwutlenek tytanu. Dawkowanie powinno być dopasowane indywidualnie, ale zazwyczaj to około 1-2 g dobowo, rozdzielone na dwie dawki, rano i wieczorem.
Podsumowując, każda antybiotykoterapia musi być prowadzona pod osłoną konkretnych szczepów probiotycznych. Taka suplementacja ma głównie na celu uchronić nas przed negatywnymi skutkami antybiotyku, czyli biegunką poantybiotykową. Na tym etapie nie mówimy o odbudowie czy regeneracji mikrobioty, na nią przychodzi czas po zakończeniu przyjmowania antybiotyku. To kolejny moment kluczowy, kiedy powinniśmy postawić na preparaty o szerszym spektrum działania. Sprawdzą się tutaj probiotyki zawierające kilka szczepów, ale o udowodnionym korzystnym działaniu na mikrobiotę. Pomocne i kompatybilne w tym momencie są również: colostrum i maślan sodu.
ARTYKUŁ POWSTAŁ WE WSPÓŁPRACY Z MARKĄ SANPROBI
Bibliografia:
- Szajewska H, i wsp.; ESPGHAN Working Group for ProbioticsPrebiotics. Probiotics for the Prevention of Antibiotic-Associated Diarrhea in Children. J Pediatr Gastroenterol Nutr. 2016 Mar;62(3):495-506.
- Guo Q, i wsp. Probiotics for the prevention of pediatric antibiotic-associated diarrhea. Cochrane Database Syst Rev. 2019 Apr 30;4(4):CD004827.
- Lönnermark, i wsp. Intake of Lactobacillus plantarum Reduces Certain Gastrointestinal Symptoms During Treatment With Antibiotics. Journal of Clinical Gastroenterology 44(2):p 106-112, February 2010.
- Klarin B, i wsp. Susceptibility to antibiotics in isolates of Lactobacillus plantarum RAPD-type Lp299v, harvested from antibiotic treated, critically ill patients after administration of probiotics. Microbiologyopen. 2019 Feb;8(2):e00642.
- Nordström EA i wsp. Lactiplantibacillus plantarum 299v (LP299V®): three decades of research. Benef Microbes. 2021 Oct 11;12(5):441-465.
- https://nil.org.pl/biuro-prasowe/patronaty-honorowe/6869-edukacja-dotyczaca-racjonalnego-stosowania-antybiotykow-w-chorobach-gornych-drog-oddechowych
- Babicki, Choroby zakaźne w POZ „Racjonalna antybiotykoterapia w przebiegu infekcji górnych dróg oddechowych – zalecenia a perspektywa pacjenta. Analiza wyników badania IPSOS 2022”